主治医機能に加え、日常生活から在宅までを診る「かかりつけ医機能」を評価へ―中医協総会(1) (2017/2/22 メディ・ウォッチ)
現在の「主治医機能」よりも広い、(1)日常的な医学管理・重症化予防(2)必要に応じた専門医療機関などとの連携(3)在宅療養支援・介護との連携―などといった「かかりつけ医機能」を2018年度の診療報酬改定で評価してはどうか―。
22日に開かれた中央社会保険医療協議会の総会で、こういった議論が行われました。新点数を創設するのか、あるいは主治医機能を評価する地域包括診療料などを見直していくのかといった具体的な評価方法は、今後、さらに議論していきます。

2月22日に開催された、「第346回 中央社会保険医療協議会 総会」
日医・四病協提言をベースに、厚労省が「かかりつけ医機能」のイメージを具体化
2014年度の診療報酬改定で、▽高血圧症▽糖尿病▽高脂血症▽認知症―のうちいずれか2つ以上の疾患を有する患者に対して、服薬管理や健康相談、介護保険に係る相談、在宅医療の提供や24時間対応などを行うことを包括的に評価する地域包括診療料・地域包括診療加算が創設されました。厚生労働省は、これらを「主治医機能」を評価するものと説明。2016年度の前回改定では、さらに認知症地域包括診療料・認知症地域包括診療加算を新設しています。
22日の中医協総会では厚労省保険局医療課の迫井正深課長から、2018年度改定に向けて、こうした主治医機能に加えて「日常診療から在宅における療養まで」横断的に、より広い視点で患者を診る「かかりつけ医機能」を診療報酬で評価してはどうかとの考えが示されました。
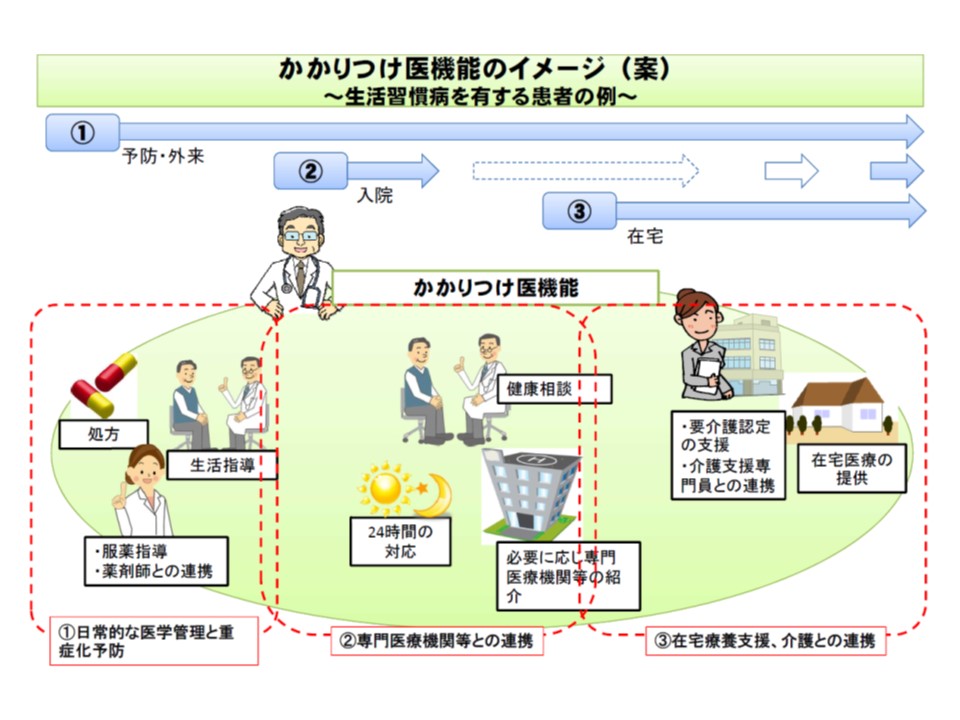
「かかりつけ医機能」のイメージとして迫井医療課長は、日本医師会・四病院団体協議会の合同提言における定義をベースに、生活習慣病患者を例にとって次の3つの具体的な機能を示しています。
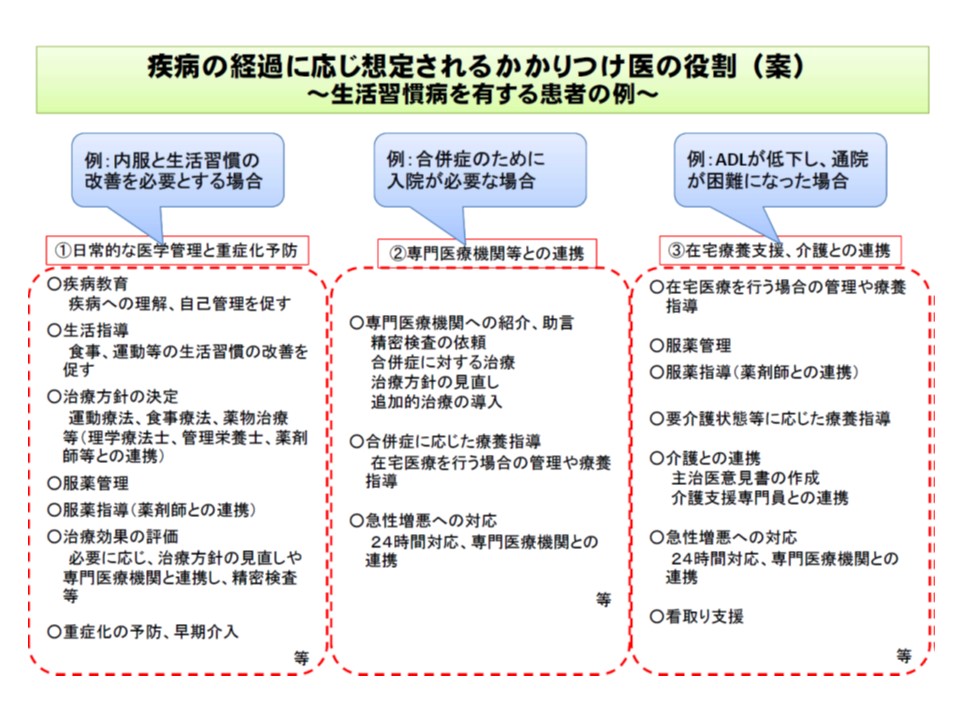
(1)日常的な医学管理と重症化予防:▽疾病教育▽生活指導▽治療方針の決定▽服薬管理▽服薬指導(薬剤師と連携)▽治療効果の評価▽重症化の予防・早期介入―など
(2)必要に応じた専門医療機関などとの連携:▽専門医療機関への紹介、助言▽合併症に応じた療養指導▽急性増悪への対応―など
(3)在宅療養支援・介護との連携:▽在宅医療を行う場合の管理・療養指導▽服薬管理▽服薬指導(薬剤師との連携)▽要介護状態などに応じた療養指導▽介護との連携▽急性増悪への対応▽看取り支援―など
患者・国民の「かかりつけ医」への期待と、現実には若干のギャップ
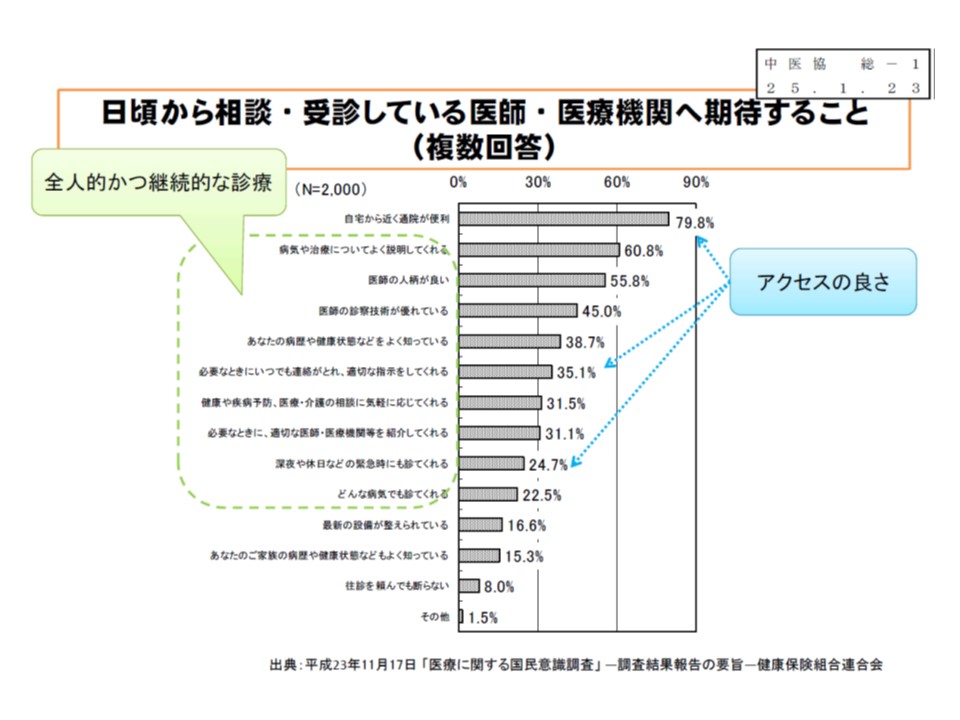
厚労省のイメージは、いわば「個々の患者の状況を熟知し、全人的な医療を提供してくれる身近な医療機関・医師」を、具体的な機能に落とし込んだものと言えるでしょう。このような「かかりつけ医機能」を患者・国民の多くも期待しており、健康保険組合連合会が2011年に実施した調査では、「日頃から相談・受診している医師・医療機関に対して、『全人的かつ継続的な診療』(病気や治療についての詳しい説明、病歴・健康状態の把握、必要なときに適切な医療機関などの紹介など)と、『アクセスの良さ』(自宅から近い、必要なときにいつでも連絡がとれるなど)を期待している」ことが分かっています。
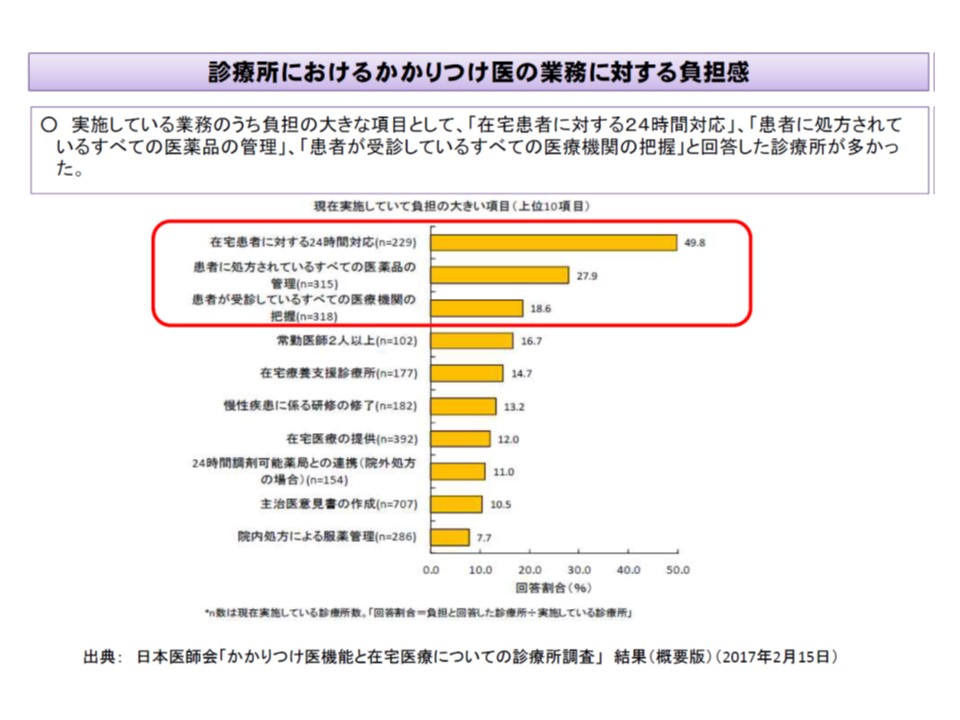
しかし、日本医師会が今年(2017年)に発表した調査結果によれば、「在宅患者への24時間対応や、個々の患者の受診状況・処方されている医薬品の把握などに、多くのクリニックが負担を感じている」ことや、「患者に処方されている全医薬品を管理しているクリニックは19.7%、患者が受診している全医療機関を把握しているクリニックは19.8%にとどまっている」ことなどが明らかになりました。迫医課長は、「国民・患者の期待と、医療現場の実態との間には少しギャップがあるようだ。今後どのようにしていくべきかを議論してほしい」と要請しました。
割合だけでなく、実数ベースで「少子化」が進む中では、医療の支え手(医師・看護師も含めて)が減少していきます。そこでは、より「効率的な医療提供体制」の構築が求められており、迫井医療課長は▼より多くの患者が、かかりつけ医機能の下で安心して療養できる▼かかりつけ医の負担を軽減する―医療提供体制を構築できるような評価体系を2018年度の次期改定に向けた論点として提示しています。
英国のような「1人患者・1人GP」でなく、チームでかかりつけ医機能を発揮
「かかりつけ医機能」のイメージは、前述のように日医と四病協の合同提言に基づいたものです。しかし、厚労省から「かかりつけ医機能」の実践例として▼英国のGP制度(GP:General Practitionerから専門医への紹介を受ける)▼フランスのかかりつけ医制度(かかりつけ医の紹介状なく専門医などを受診した場合、通常の3割負担から7割負担となる)▼ドイツの家庭医中心診療契約(9割の国民が契約しており、登録家庭医の紹介を経て専門診療を受ける)―といった報告がなされたことから、診療側の委員からは「外国の事例(フリーアクセスの緩やかな制限)を推奨しているのか。恣意的な資料である」との批判が出されました。松本純一委員(日本医師会常任理事)らは、「日本では専門医が多く、極論すれば『かかっている病気の数だけかかりつけ医がいる』状態である」との状況を説明し、フリーアクセスへの制限を強く警戒しています。この点、迫井医療課長は我が国の医療保険制度ではフリーアクセスが制限されていない点を強調した上で、「1人の患者にかかりつけ医が何人もいる状況が、国民・患者の期待(前述の健保連調査)に沿っているだろうか」との疑問を提示しています。
なお、迫井医療課長は「単一の医療機関、単一の医師」という英国のような仕組みを推進するつもりもないことを明言。支払側の吉森俊和委員(全国健康保険協会理事)も「『患者1人につき、かかりつけ医師は1人』といった狭い解釈ではなく、場合によっては複数の医師・チームで対応する体制が求められると思う」との見解を示しています。
医療情報ネットワークのリーダー役、かかりつけ医に期待
ところで、複数の医師やチームを構築して患者の診療に当たる場合、情報の連携が極めて重要になります。この点について迫井医療課長は、「岡山県・島根県・埼玉県ではそれぞれ医療情報連携ネットワークを構築している」ことを紹介、ネットワークに参加している医療機関の間で患者情報などを共有し、「切れ目のない」「質の高い」医療を提供すると同時に、専門医療機関での改めての検査などを効率化しています。
こうしたネットワークにおいては、患者ごとに「データを統括するリーダー役」が必要と考えられます。さもなければ単なるデータ投稿システムにとどまってしまい、医療の質の確保や効率化が実現できないからです。厚労省はこのリーダー役として「かかりつけ医・かかりつけ医療機関」に期待を寄せていると考えられます。
診療・支払両側から「地域包括診療料」の見直し要望
では、こうした「かかりつけ医機能」を診療報酬でどう評価していくのでしょう。大きく、新点数を創設する方法と、既存の地域包括診療料などを見直していく方法が考えられ、今後、具体的に議論していくことになります。
もっとも後者の「地域包括診療などの見直し」手法について、22日の総会では、診療側の松本委員が▼24時間対応を行っている救急医療機関と連携していれば「24時間対応要件」は満たす▼近隣の医療機関と連携していれば「常勤医師2人以上要件」は満たす―といった緩和を要望。また同じく診療側の万代恭嗣委員(日本病院会常任理事)は「大病院がかかりつけ医機能を担っているような地域では、200床以上でも算定可能とすべき」と弾力的な見直しを求めています。また支払側の吉森委員は「認知症地域包括診療料などの効果について、地域による特性なども含めて検証すべき」と提案しています。
在宅医療、診療報酬だけでなく提供方法含めた総合的な検討が必要か
なお、かかりつけ医機能に関連して診療側の松原謙二委員(日本医師会副会長)は、「医療機関に専門の異なる複数医師がいる場合、それぞれの医師が訪問診療を実施しても毎回、訪問診療料を算定できるが、診療科の異なる複数のクリニックがそれぞれ訪問診療を行った場合には、1人しか訪問診療料を算定できない。早急に通知などを見直すべき」と改めて要望しました。この点、迫井医療課長は「在宅医療全体に影響が出るテーマであり、慎重に検討したい」と答えるにとどめています。
松原委員の要望は「1人の医師で24時間の在宅医療対応はできない。複数の医師で連携して対応する必要があり、個々に訪問診療料の算定を認めてほしい」というものです。しかし、16日に開かれた全国在宅医療会議ワーキンググループでは、日本医師会常任理事の鈴木邦彦構成員が「日本では、医師が積極的に24時間の在宅医療対応を行っているが、諸外国では24時間対応は訪問看護に委ねている」と訴えており、訪問診療を含めた在宅医療については、診療報酬だけでなく、提供方法も含めた総合的な検討が必要かもしれません。
- 関連記事
- 新がん対策の全体目標、新たに「がんになる国民を減らす」との柱を加えてはどうか―がん対策推進協議会
- 新制度「かかりつけ薬剤師」、約6割が「知らない」と回答
- 在宅医療の整備、地域の実情に合わせた目標設定し、実績に基づいた評価が必要―厚労省・在宅医療WG
- 保育・医療・介護現場での性別指定、「好ましくない」は2割に留まる
- 市販の医薬品購入でも税金が戻る?セルフメディケーション税制について