在宅医療の推進、市区町村と地域医師会との連携が第一歩―全国在宅医療会議ワーキング (2017/1/13 メディ・ウォッチ)
在宅医療の推進に向けた「重点分野」として、(1)在宅医療に関するエビデンスの蓄積(2)在宅医療に関する医療連携、普及啓発モデルの蓄積―の2本を柱に据えてはどうか―。
12日に開かれた全国在宅医療会議ワーキンググループ(ワーキング)の初会合で、厚生労働省はこのような考え方を示しました。
(1)のエビデンスについて、在宅医療においては「何が明らかになっていて、何が不明であるのか」すら明確になっておらず、まずこの点の整理が進められることになりそうです。また(2)の連携については「行政(市区町村)と地域医師会との連携体制」構築が、在宅医療推進の第一歩になる点が明確になっています。
今後、ワーキングでは重点分野のイメージを固め、3月に開かれる親組織「全国在宅医療会議」に報告することになります。

1月12日に開催された、「第1回 全国在宅医療会議ワーキンググループ」
在宅医療のメリット・デメリット、まず「何が明らかで、何が不明か」を明確に
昨年(2016年)7月に、在宅医療の全体像を可視化し、在宅医療のメリットなどを国民に分かりやすく情報提供することを目指す「全国在宅医療会議」が設置されました。会議では長期的なスパンで在宅医療のメリットなどを明確にしていきますが、そこで中心的に検討する「重点分野」を下部組織のワーキングで明確することが決まっていました。
12日に開かれたワーキングでは、これまでに会議の委員から寄せられた意見なども踏まえ、(1)在宅医療に関するエビデンスの蓄積(2)在宅医療に関する医療連携、普及啓発モデルの蓄積―の2本を柱としてはどうかと厚労省から提案がなされました(厚労省のサイトはこちら)。
(1)のテーマからは、在宅医療にはどのようなメリット、あるいはデメリットがあるのか」を科学的根拠に基づいて示すことや、標準的な在宅医療提供の在り方を示すことなどが期待されますが、葛谷雅文参考人(名古屋大学大学院医学系研究科地域在宅医療学老年科学教室教授)は「現時点では、何が明らかになっていて、何が不明であるのかすら明確になっていない」と訴えます。
その上で葛谷参考人は、▼在宅医療に関するエビデンスを論文から収集し「在宅医療診療ガイドライン」の作成を行っている▼在宅医療を評価するための指標(特にQOL評価表の開発)を開発した―という2点を報告しています。
前者については、「認知症患者に在宅医療や訪問診療などは有効か」「脳卒中患者に在宅医療や訪問診療などは有効課」「肺炎患者への訪問診療による治療は、入院治療と比較して有効か」「在宅医療において、経口補水や皮下輸液は脱水症の予防・治療に有効か」といった33のクリニカルクエスチョン(CQ)を設定し、テーマごとに論文を検索して、推奨ガイドラインの構築を目指しています。葛谷参考人は「若干遅れるかもしれないが、今年(2017年)8-9月にはガイドラインを公開したい」とコメントしています(厚労省のサイトはこちら)。
また後者では、医師やケアマネジャー、在宅療養患者らの協力を得て、▼穏やかな気持ちで過ごしているか▼現在まで充実した人生だったと感じているか▼話し相手になる人がいるか▼介護サービスに満足しているか―という4項目を「QOL-HC」(Quality-of-life Scale for elderly patients Receiving professional home care)として在宅療養患者のQOLを評価する指標に位置づけられています。葛谷参考人は、このQOL-HCをベースに在宅医療の改善につなげ、地域全体の在宅療養患者のQOL向上を目指す考えを強調しています(厚労省のサイトはこちら)。
こうした発表に対し、飯島勝矢委員(日本老年医学会代議員)は「大変な業務であるが、大きな財産になる。『何が不明なのか』を明確化することで研究者も食いつきやすくなる。今から仕掛けていく必要がある」とエールを送っています。また、川越雅弘委員(国立社会保障・人口問題研究所社会保障基礎理論研究部長)は「在宅医療は地域や自治体の規模によって異なる特性を持つ。地域別のデータベースが必要である」と問題提起しました。厚労省は在宅医療に関する都道府県別データを公開しており、さらなる充実が待たれます。
さらに鈴木邦彦委員は「在宅医療のエビデンスは、メリットはもちろん、デメリットも明らかにする必要がある。入院医療と在宅医療は対立する概念ではなく、在宅療養患者が急性増悪時には入院するなど、一体とした提供が必要である」と強調。また、平原佐斗司委員(日本在宅医学会副代表理事)は「住民・国民が『在宅医療』を選択肢の1つに位置づけられるようなエビデンス構築が必要である」との見解を示しています。新田國男座長(全国在宅療養支援診療所連絡会会長)も「在宅医療と入院医療をセットにしたトータルなエビデンスを構築し、国民が主体的に在宅医療あるいは入院医療を選択できるようにする必要がある」という点を重視しています。
在宅医療と入院医療は対立する概念ではない、「ときどき入院、ほぼ在宅」も
(2)の柱は、「医療連携」と「普及啓発」の2つに分けることができます。
前者は、医療専門職にとどまらず、行政や医師会などの職能関係団体が有機的に連携することが重要ですが、必ずしも十分な連携が取れていない地域もあるようです。辻哲夫委員(東京大学高齢社会総合研究機構特任教授)は、「在宅医療を提供するのは医師や看護師などの専門職で、自治体は専門職同士が連携する場・舞台を作らなければいけない。そこでは自治体と地域医師会との連携が極めて重要で、『自治体から医師会への丸投げ』は良くない。その連携関係を十分に構築しなければ、2025年になって地域間での在宅医療提供体制に大きな格差が生じてしまう」との危機感を明らかにしています。医師会と自治体との連携を進めることが、在宅医療連携の第一歩と考えられます。
また鈴木委員や西澤寛俊委員(全日本病院協会会長)は、「在宅医療と入院医療は対立する概念ではない」点を強く訴えます。この点、厚労省も「ときどき入院(急性増悪時など)、ほぼ在宅」との施策を推進しており(例えば在宅復帰機能強化加算の要件など)、行政と医師会・病院団体との見解は一致していると考えられそうです。ただし鈴木委員は医師会の具体的な役割について、「地域によって多少の差はあるが、医師会としての取り組みを検討していく」と述べるに止めています。
連携の一環として、齋藤訓子委員(日本看護協会常任理事)は「医療機関の看護師が一定期間、訪問看護ステーションで働くような試みが一部自治体で進んでいる。こうした取り組みが進むと、さまざまな可能性が肌感覚で分かる」ともコメントしています。
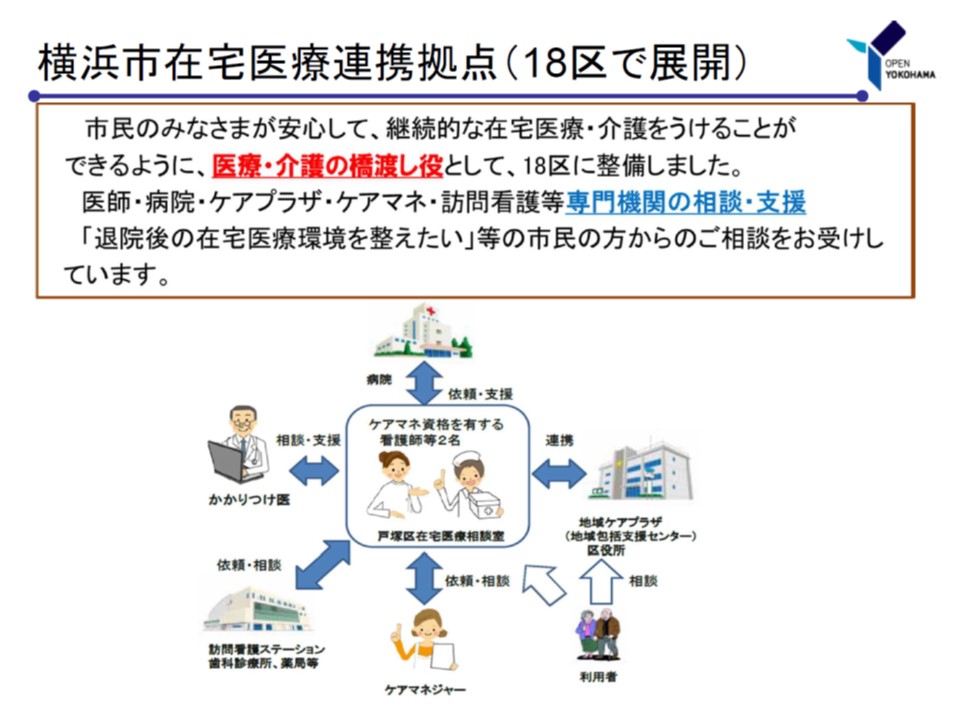
なお神奈川県横浜市の18の区では▼ケアマネジャー資格も持つ看護師(つまり医療と介護の双方について詳細な知識を持つ)2名が、在宅医療を行う医師の支援を得て、地域住民からのさまざまな相談にのるという「横浜市在宅医療連携拠点」事業が展開されていることが、城博俊委員(横浜市医療局長)から報告されています。行政と医療機関との連携の好事例と言えるでしょう(厚労省のサイトはこちら)。
一方、後者の普及啓発では「国民の理解」が極めて重要となります。この点について川名理惠子参考人(横須賀市健康部地域医療推進課長)は、「市と医師会が協力・連携し、啓発資料(在宅療養ガイドブックや広報誌など)の発行、市民への働きかけ(出前講座など)を行っている。市は『人生の最期を考えるきっかけ』づくりを進め、医師会が『在宅医療の具体的内容』を中心にした情報提供を行っている」ことを紹介しています(厚労省のサイトはこちら)。
ワーキングではこの2本の柱に沿って「重点分野」を定めることになりますが、親組織「全国在宅医療会議」への報告は今年度内(3月まで)となっており、時間的余裕はありません。このため厚労省医政局地域医療計画課の佐々木健課長は、「取りまとめを報告するのか、経過報告となるのか検討したい」との考えを示しています。
- 関連記事
- 増え続ける高齢者介護を巡る家族間の殺人や心中
- 県議会・市議会 視座「埼玉県5か年計画から考える2025年問題について」~議会より
- 医療介護連携のための「総合確保方針」、都道府県と市町村の連携などを具体的に記載―医療介護総合確保促進会議
- 「自分に関係のあるお金」でないと意味がない―就労支援フォーラム2016
- 要介護度の改善のみを指標とした介護保険制度は好ましくない―老施協